



PILLOLE DI RICERCA
SECONDA STAGIONE
Le straordinarie conquiste della ricerca e le nuove frontiere della medicina




IL FORMAT
Dalla Biblioteca Lancisiana dell'Ospedale Santo Spirito in Saxia a Roma, uno dei più antichi d'Europa, lo storico della Medicina Andrea Grignolio ci parla di terapie per malattie allergiche, neurodegenerative e autoimmuni.
Un linguaggio semplice, un racconto efficace per apprezzare gli importanti traguardi raggiunti dalla scienza.
Il racconto di Andrea Grignolio
Andrea Grignolio è docente di Storia della Medicina all’Università Vita-Salute San Raffaele di Milano e Bioetica al CNR-Ethics. La sua formazione e la sua attività di ricerca lo hanno portato negli anni al Centre Cavaillès dell'ENS di Parigi, alla Boston University, alla University of California (Berkeley) e all’Université François Rabelais di Tours.
È responsabile scientifico del Vaccine Hesitancy Forum del CNR e coordinatore del Policy Paper del G-20 Italy sulla Health Literacy.
È autore di articoli scientifici pubblicati su riviste internazionali e di diversi saggi, il libro “Chi ha paura dei vaccini?” (2016) è stato riedito da Codice nel 2021.
Scrive sul Corriere della Sera ed è stato protagonista della serie “Pillole di vaccino” su SkyTG24.

Guarda le puntate
Seconda stagione
PILLOLE DI RICERCA
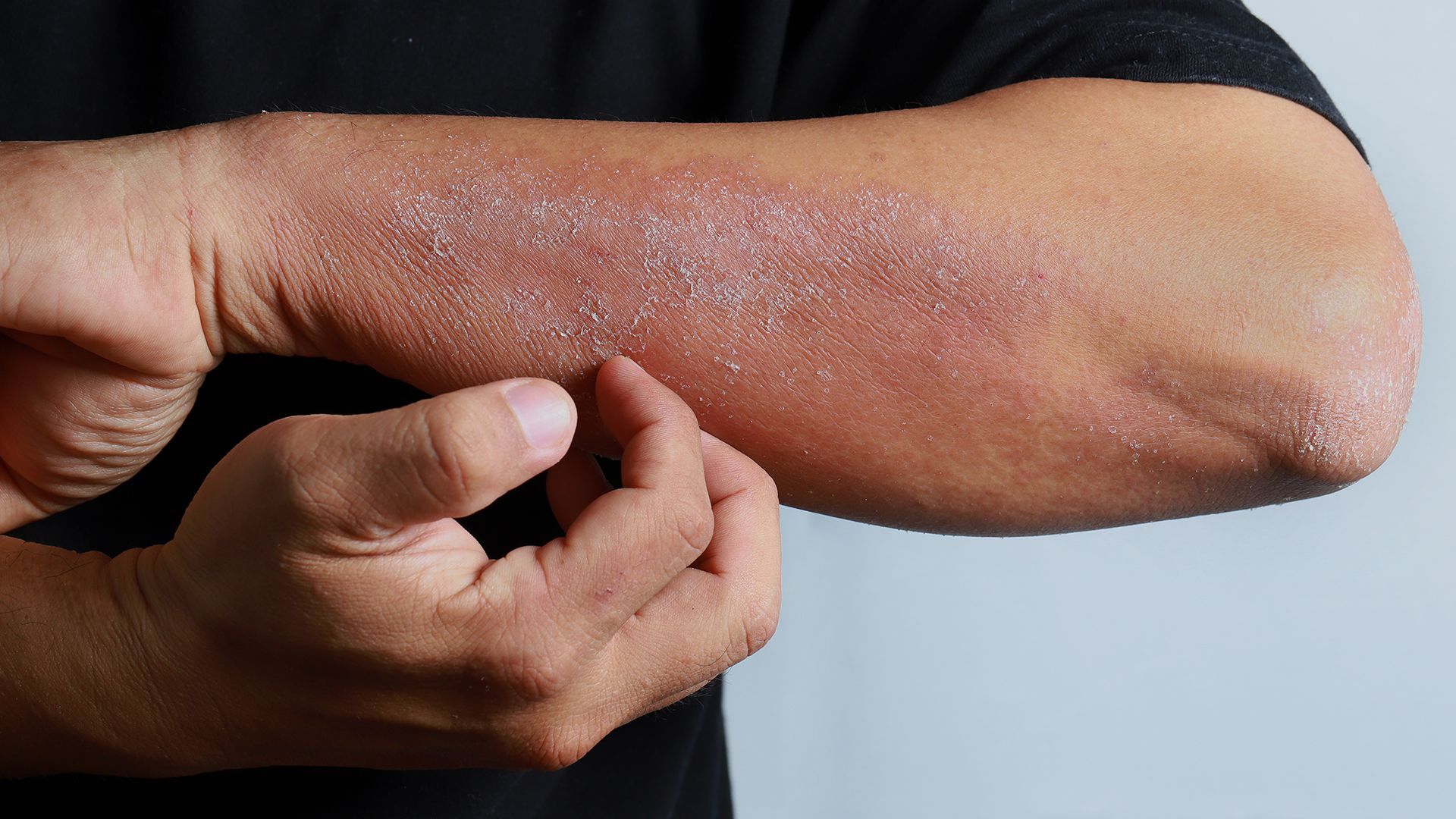
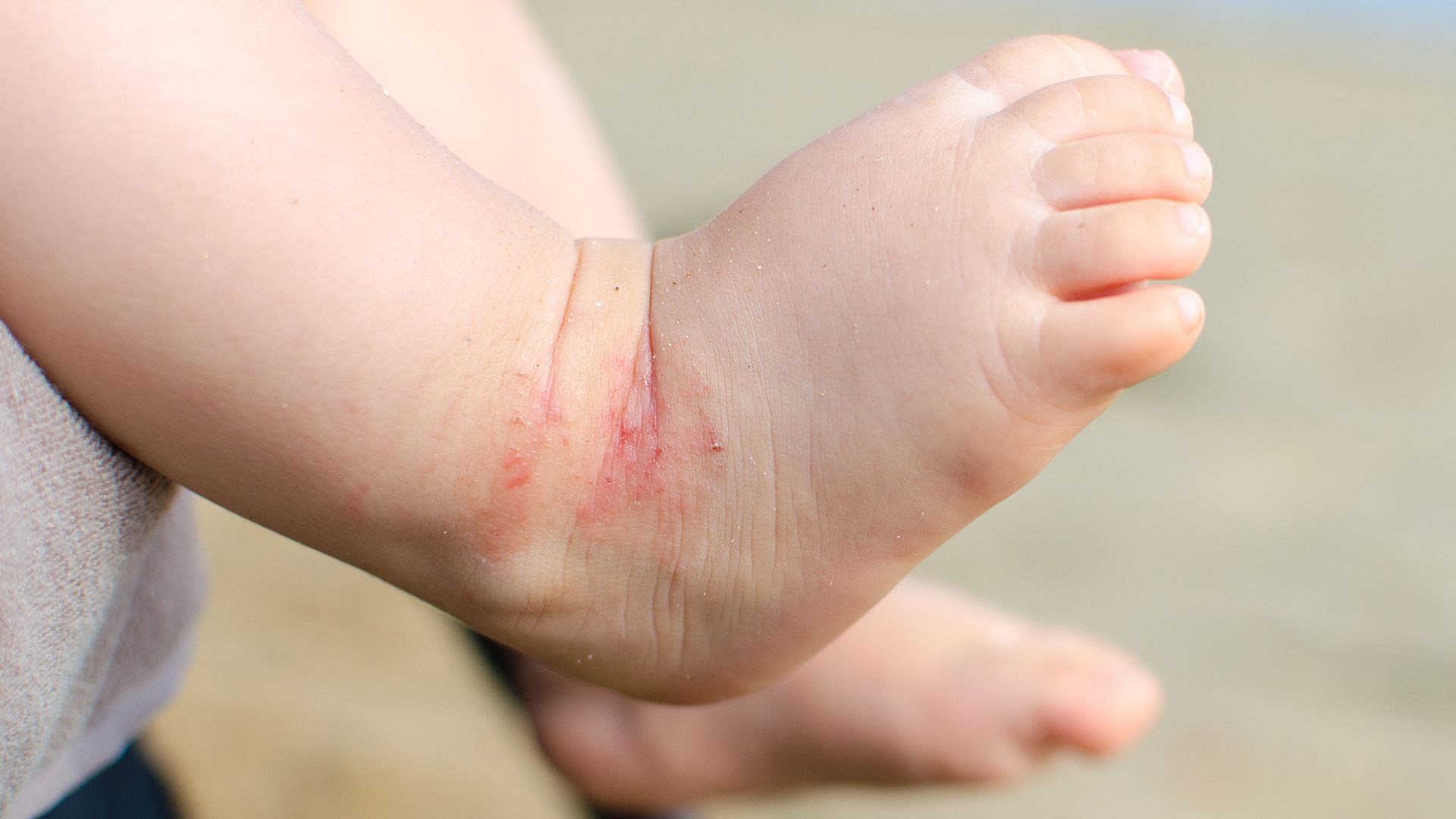
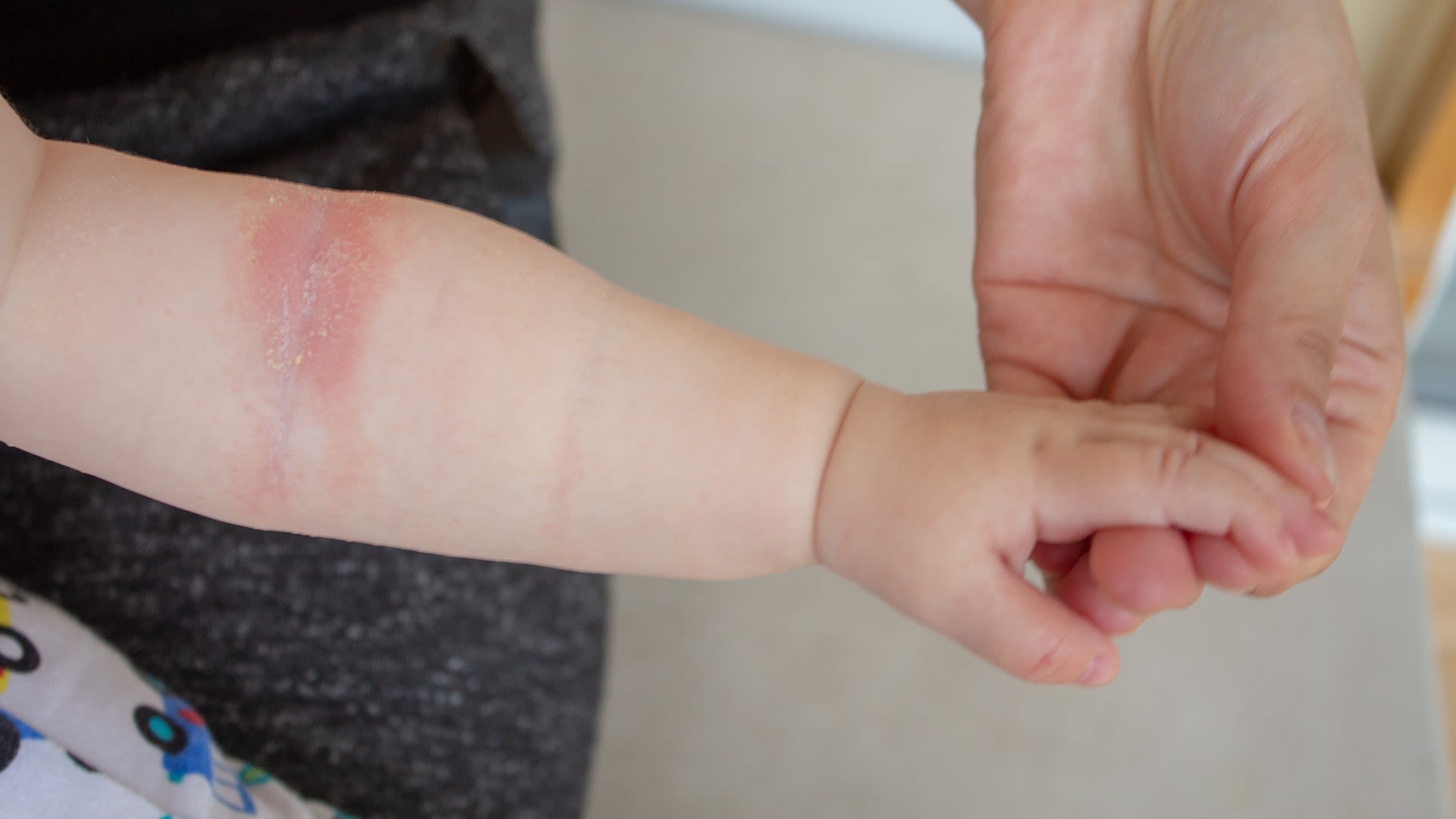
LE INFIAMMAZIONI DI TIPO 2
Un unico trattamento per Dermatite Atopica e Asma
Abbiamo vissuto migliaia di anni nella savana del Pleistocene come cacciatori-raccoglitori. Camminavamo molto, cacciavamo, raccoglievamo vegetali ed eravamo infestati da infezioni croniche causate da piccoli vermi parassiti che impegnavano il nostro sistema immunitario per tutta la vita. Oggi tutto questo non c’è più, perché abbiamo scoperto l’igiene. Ma quel passato evolutivo, iscritto nei nostri geni, tuttora regola parte del nostro sistema immunitario. Ed è quel passato che oggi ci aiuta a capire meglio le recenti terapie per curare la Dermatite Atopica e l’Asma.
- A partire dal 1980 i ricercatori hanno iniziato a notare che nei Paesi avanzati, con un alto livello di igiene, come nei Paesi scandinavi, si registrava un aumento nei bambini di malattie autoimmuni, allergie, asma, riniti, che invece erano assenti in aree tropicali con minore livello di igiene e con presenza di parassiti (vermi come tenie e ascaridi) tipici del nostro passato evolutivo. Questo fatto viene spiegato con la “teoria dell’igiene”. Oggi il nostro sistema immunitario è sbilanciato dall’igiene: non incontrando più i parassiti esterni dirige la propria attività verso i tessuti interni, come nelle malattie autoimmuni e diventa ipersensibile, facilitando l’infiammazione e le allergie.
- Oggi patologie apparentemente diverse come Asma, Dermatite Atopica, rino-sinusite cronica con poliposi nasale e esofagite eosinofila sono piuttosto diffuse. In Italia circa 3 milioni di persone soffrono di Dermatite Atopica, 2 bambini su 10: 35mila tra bambini e adulti convivono con una forma severa. Di Asma, invece, in Italia soffre 1 bambino su 10, per un totale di 2 milioni e mezzo di individui, con oltre 500 decessi annui. L’OMS dice che i casi di Asma aumentano del 50% ogni decennio.
Sono malattie croniche, esordiscono nei primi mesi, durano tutta la vita e soprattutto si manifestano spesso in co-presenza: chi ha la Dermatite Atopica talvolta sviluppa l’Asma. Oggi siamo però davanti a una rivoluzione medica, a un vero cambio di paradigma. In passato queste diverse patologie avevano terapie dirette all’organo bersaglio o al sintomo della malattia e si usavano terapie generiche, come gli immunosoppressori (cortisone). Oggi invece la ricerca ha capito che sono legate da un principio comune, l’infiammazione di tipo 2 tipica di diverse malattie infiammatorie, e possono essere trattate con un unico trattamento: un anticorpo monoclonale (specifico perché prodotto in laboratorio).
- Sono patologie invalidanti, che presentano complesse esigenze di cura e alti costi sanitari: la Dermatite Atopica assorbe 30 miliardi di euro l’anno in Europa, dai 4 ai 20mila euro l'anno i costi di ogni paziente per il sistema sanitario nazionale italiano. L'Asma, invece, costa all’Europa 19 milioni di euro l’anno, in Italia assorbe il 2% dell’intera spesa sanitaria.
Ad oggi oltre 600mila pazienti, in più di 60 Paesi, hanno usato questo anticorpo per queste malattie e sono in sperimentazione altre applicazioni come per la BPCO, una delle patologie croniche-respiratorie più diffuse e invalidanti al mondo. Abbiamo appena iniziato il viaggio alla scoperta delle radici comuni di malattie diverse.
Siamo partiti dalle origini di Homo Sapiens nella savana e siamo arrivati a un anticorpo monoclonale capace di curare malattie diverse. La chiave di questa storia è che le innovazioni in medicina avvengono sia quando si scopre qualcosa di nuovo, sia quando si guardano le vecchie malattie con occhi diversi. Lo dice anche Proust nella Ricerca del tempo perduto quando scrive: “L’unico vero viaggio, l’unico bagno di giovinezza, non è esplorare nuove terre, ma avere occhi nuovi”.
PILLOLE DI RICERCA
LE MALATTIE AUTOIMMUNI
La cura della Sclerosi Multipla e della Miastenia Grave
Come fa il sistema immunitario a distinguere tra agenti infettivi esterni, che vanno eliminati, dai tessuti e costituenti interni del nostro corpo, che non vanno attaccati? Come è possibile la memoria immunitaria che ci protegge a distanza di decenni dalla vaccinazione o dall’incontro di un agente patogeno?
È tentando di rispondere a queste grandi questioni, quasi filosofiche, che capiremo meglio due malattie autoimmuni: la Sclerosi Multipla e la Miastenia Grave.
Tra il 1940 e il 1960, uno dei padri della moderna immunologia, il medico australiano e premio Nobel Frank Burnet, riuscì a spiegare come un gruppo di cellule del sistema immunitario fossero in grado di determinare la nostra identità biologica, come fossero capaci, come lui stesso diceva, di “distinguere tra sé e il non sé”. Allo stato embrionale e poi nella prima fase della vita, le cellule immunitarie che reagiscono contro i nostri tessuti - il sé - muoiono prima di terminare il proprio sviluppo, sopravvivono solo quelle in grado di riconoscere ciò che è diverso – alieno – dal nostro corpo, come sono gli agenti infettivi: queste cellule si riproducono e mantengono memoria. Non sempre le cose vanno così e talvolta il sistema immunitario per una serie di ragioni, si confonde e tratta come agente esterno, da attaccare, le cellule e i costituenti del nostro organismo, dando origine alle malattie autoimmuni. Oggi ne racconteremo due.
La Sclerosi Multipla è una malattia neurodegenerativa in cui il sistema immunitario attacca come estraneo il sistema nervoso centrale, in particolare la mielina (guaina isolante che circonda parte dei neuroni) o le cellule che la producono. Questo provoca delle lesioni croniche - le sclerosi - in particolare nei nervi ottici, cervelletto e midollo spinale.
- Sintomi e decorso variano e vanno da disturbi della vista, cognitivi e deambulatori. Vi sono varie forme, in 8 casi su 10 si ha un decorso recidivante-remittente: episodi acuti (recidive) seguiti da benessere (remissioni). Può esordire ad ogni età, comunemente tra i 20 e i 40 anni. Nel mondo abbiamo 3 milioni di persone colpite, 1 milione e 200mila in Europa e circa 140mila in Italia. Le donne affette sono quasi il triplo degli uomini.
- Al momento non esiste una cura definitiva, ma sono disponibili numerose terapie che rallentano la progressione, tutte incentrate nel tirare il freno a mano del sistema immunitario: farmaci immunosoppressori di 1^ e 2^ linea che bloccano l’autoaggressione del sistema immunitario a seconda della gravità della malattia.
Nella Miastenia Grave, invece, il sistema immunitario produce anticorpi contro i recettori muscolari, compromettendo la contrazione dei muscoli. I sintomi sono debolezza muscolare, tipica è la palpebra calante, la visione doppia, difficoltà nella masticazione-deglutizione e nell’articolazione del linguaggio, nelle situazioni gravi crisi respiratorie, anche letali.
- È una malattia rara: in Europa 1 caso ogni 5mila, per un totale di 50-100mila persone, in Italia circa 15mila affetti. Può insorgere a qualunque età, prima nelle donne (20-30 anni), dopo negli uomini (50-60 anni).
- Nei soggetti con Miastenia Grave esistono due famiglie di farmaci: quelli usati per aumentare la forza (favoriscono la produzione di acetilcolina) e quelli per sopprimere la reazione autoimmune (immunosoppressori). Sono possibili anche interventi come la plasmaferesi con la rimozione nel sangue degli anticorpi autoimmuni o la rimozione del timo, ghiandola che regola indirettamente la produzione di anticorpi.
Queste due patologie non hanno terapie risolutive, entrambe sono difficili da diagnosticare: richiedono tempo per essere riconosciute e team multidisciplinari per essere affrontate. Due aspetti che la medicina deve implementare.
Vorrei salutarvi tornando al medico australiano Burnet, citando la scoperta che gli è valsa il Nobel, che ho sin qui omesso: la “tolleranza immunitaria”. Il sistema immunitario diventa autodistruttivo, ovvero autoimmune, quando perde la tolleranza verso i propri costituenti. Un concetto suggerito dalla biologia, ma che forse riguarda la nostra esistenza.

PILLOLE DI RICERCA
LA TERAPIA BOTULINICA
Le nuove cure per i postumi dell’Ictus Cerebrale
Immaginate un grande albero verde, con un’ampia chioma: questa immagine ci serve per capire come funziona il cervello. Le neuroscienze chiamano potatura (pruning) quella fase dello sviluppo del sistema nervoso dell’infanzia e della pubertà in cui vengono eliminate le sinapsi che non usiamo, ovvero le giunture che connettono le cellule cerebrali (i neuroni).
Questo meccanismo di apprendimento nelle persone mature e negli anziani avviene tramite il movimento delle sinapsi detto plasticità: quando impariamo cose, le foglie del nostro albero cerebrale si muovono e creano nuove connessioni. Questo incredibile rimodellamento del nostro cervello ci aiuta a capire le nuove terapie per trattare i postumi dell’Ictus Cerebrale.
- L’Ictus è una lesione cerebro-vascolare causata da una sospensione del normale afflusso di sangue, e quindi di ossigeno, nelle arterie cerebrali che provoca un’alterazione delle funzioni motorie e cognitive. I dati suggeriscono che l’Ictus Cerebrale colpisce ogni anno nel mondo oltre 12 milioni di persone, con solo in Italia quasi 100mila casi (ricoveri ospedalieri) l’anno. È la 1^ causa di disabilità, la 2^ di demenza e la 3^ per decessi. Tre individui con Ictus su 4 (75% dei casi) hanno più di 65 anni, ma ben 1 su 4 è giovane, con talvolta meno di 40 anni. I principali sintomi possono essere cognitivi come quelli del pensiero e del linguaggio, ma soprattutto motori, ad esempio della faccia, come la comune ‘bocca storta’ o i movimenti anomali delle braccia.
Il nostro è un sistema sanitario nazionale eccellente, con una buona sopravvivenza dell’Ictus in fase acuta. Ma attenzione, il nostro sistema tampona bene le emergenze ma non riesce a gestire con efficienza le fasi successive: dedica scarsa attenzione alla riabilitazione, alla terapia cronica e i pazienti rischiano di sviluppare conseguenze invalidanti. È necessario garantire una continuità assistenziale nella fase post-acuta per garantire tempestivi programmi di riabilitazione, anche per far diminuire i costi che per il sistema sanitario nazionale ammontano a circa 16 miliardi di euro all’anno: 10mila euro è il costo della gestione di un evento acuto, mentre 30mila euro è il costo medio per la disabilità derivante dall’Ictus per il costo ospedaliero post-traumatico di riabilitazione.
- Stiamo parlando della spasticità post-ictus, caratterizzata da un aumento del tono muscolare nelle parti del corpo che hanno subito paralisi o paresi, con una conseguente difficoltà di movimento degli arti colpiti. E qui subentra la grande questione del tempo della cura. La spasticità prima invisibile, con il tempo si manifesta gradualmente: il 20% dei soggetti sviluppano spasticità a 3 mesi dall’evento acuto, ma sino al 40% dopo 12 mesi. La scarsa consapevolezza e ‘comunicazione’ tra chi si occupa di fase acuta e fase cronica (post-Ictus) fa arrivare al trattamento pochi pazienti: solo 5-6 mila.
Ma oggi c’è un ‘farmaco’, nel senso del greco antico di pharmakon: una sostanza la cui giusta quantità decide se essa sia tossica o curativa, come nel nostro caso. Per trattare la spasticità post-Ictus si usa la tossina del botulino, un rilassante dei muscoli, oggi considerata la terapia più efficace per il trattamento mirato dei muscoli affetti da spasticità: li decontrae per alcuni mesi in cui il paziente può fare una riabilitazione adeguata, per riattivare l’attività senso-motoria. La terapia botulinica permette di ritrovare la neuroplasticità a livello cerebrale: altri rami del nostro albero cerebrale si muovono per svolgere le stesse funzioni dei rami colpiti dall’ictus.
- Patologie complesse richiedono approcci complessi: per garantire una gestione adeguata dei pazienti con spasticità post-Ictus è cruciale creare ciò che manca: un team multidisciplinare per pazienti e familiari, una squadra affiatata di neurologi, fisioterapisti e caregiver.
Abbiamo paragonato il cervello a un albero e allora possiamo concludere riformulando una frase famosa del Piccolo Principe di Saint-Exupéry: “È il tempo che hai dedicato per curare il tuo albero che ha reso il tuo albero così rigoglioso e così importante”.

PILLOLE DI RICERCA
LA TERAPIA GENICA AVANZATA
Diagnosi precoce e cura della SMA, Atrofia Muscolare Spinale
Nel 1600 in alcuni Stati tra New York e il Canada successe una cosa che destò grande timore: diverse persone mostravano movimenti incontrollati, come se stessero danzando e anche disordini mentali. Siamo vicini a Salem, il luogo celebre per la caccia alle streghe e presto questi malati vennero accusati di essere indemoniati, avevano il ballo di San Vito e furono messi al rogo.
La storia di questa malattia, la Corea di Huntington, la prima malattia neurodegenerativa a base genetica a esser descritta, ci aiuterà a capire meglio la SMA, Atrofia Muscolare Spinale.
Nel 1872, Huntington, un giovane medico americano, le diede il nome di Chorea (in greco antico: danza) e si accorse subito che aveva un carattere di familiarità, oggi diremmo genetico, perché si tramandava di generazione in generazione: le leggi dell’ereditarietà di Mendel verranno riscoperte 30 anni dopo. La scienza non aveva ancora offerto una spiegazione e lo stigma continuò. Germania, 1933, Programma T4: il regime nazista impose ai malati di Huntington e altre persone con malattie genetiche, la sterilizzazione obbligatoria e più avanti le camere a gas.
- Nel 1975 la genetista americana Nancy Wexler portò un gruppo di ricercatori in Venezuela, sul lago Maracaibo, dove la popolazione locale aveva un’altissima incidenza della malattia. Qualche anno dopo si scoprì che tutti abbiamo una proteina protettrice dei neuroni, la huntingtina e che questa dipende da una sequenza ripetuta sul cromosoma 4, nota come CAG: se questa sequenza CAG non supera le 35 ripetizioni non c’è patologia, da 36 in poi sì.
Due cose accomunano la Corea di Huntington e la SMA: sono malattie genetiche rare neurodegenerative, entrambe stabiliscono un rapporto numerico preciso tra geni, proteine e manifestazione della malattia. La SMA, Atrofia Muscolare Spinale, colpisce i motoneuroni del midollo spinale diretti ai muscoli, che governano le capacità motorie, portando a una debolezza muscolare. Anche qui abbiamo un gene responsabile. Il normale funzionamento dei motoneuroni, si chiama SMN1, i pazienti affetti da SMA hanno una mutazione su questo gene, nota come SMN2: il numero di copie del gene SMN2 è in relazione alla gravità dei sintomi. Minore è la proteina sana prodotta, maggiori sono i sintomi e precoce è l’esordio (6 mesi). Vi sono 4 livelli, sino ad arrivare alla SMA di tipo 4 che esordisce in età adulta e rappresenta la forma meno grave.
Non esiste una cura definitiva, ma più terapie efficaci. Due sono farmaci mirati ad agire sul gene SMN mutato per permettergli la produzione della proteina funzionale. Poi c’è una terapia genica avanzata che, con un’unica infusione di cellule con il gene corretto, è in grado di fornire all’organismo la produzione continua di proteine SMN sane, migliorando sopravvivenza e la capacità di respirare. Ma per essere efficaci al massimo queste terapie vanno somministrate quanto prima possibile, da qui l’importanza dello screening neonatale, oggi latente nel nostro sistema sanitario nazionale. Perché, come è stato detto per questa malattia, il ‘tempo è neurone’.
Siamo partiti dalla caccia alle streghe del 600, passando per l’eugenetica dei nazisti, sino alle speranze terapeutiche per la SMA, che dimostrano come la scienza sia capace di eliminare lo stigma sociale delle malattie. Vorrei salutarvi con le parole di una grande donna, la scienziata Marie Curie, doppio premio Nobel in fisica e chimica: "Niente nella vita va temuto, dev’essere solamente compreso. Ora è tempo di comprendere di più, così possiamo temere di meno".



Prima stagione



PILLOLE DI RICERCA
PRIMA STAGIONE
Le straordinarie conquiste della ricerca e le nuove frontiere della medicina per combattere il cancro




IL FORMAT
Dalla prestigiosa Università di Pavia, lo storico della Medicina Andrea Grignolio ci accompagna alla scoperta delle più innovative terapie per affrontare quattro specifici tumori.
“L’importanza del vaccino” per prevenire il cancro al collo dell’utero.
“Il futuro degli anticorpi” efficaci nella cura del mieloma multiplo.
“La consulenza genetica” per scoprire una eventuale predisposizione al tumore al seno e “l’immunoterapia” per combatterlo.
“Le terapie mirate” di nuova generazione per migliorare aspettativa e qualità della vita per chi riceve diagnosi di tumore al polmone.
Il podcast
Il progetto "Pillole di ricerca - prima stagione" è disponibile anche in formato audio, per poter raggiungere ancora più persone.
PILLOLE DI RICERCA
L’importanza del vaccino
IL TUMORE AL COLLO DELL’UTERO
Le malattie infettive hanno sempre attirato più critiche rispetto alle altre. Basti pensare allo stigma che hanno dovuto subire i pazienti affetti da sifilide nei secoli scorsi o i malati di Aids tra il 1980-90. Ma le malattie infettive non si giudicano per le vie di trasmissione (venerea, sessuale o tramite le goccioline respiratorie), ma per la loro capacità di danneggiare l’organismo. Per questo oggi parliamo del cancro al collo dell’utero e del potente vaccino per contrastarlo.

- 18 febbraio 1519, il conquistatore spagnolo Hernán Cortés partì da Cuba alla volta del Messico dove trovò l’impero azteco governato da Montezuma. Nel giro di pochi mesi gli indigeni furono sbaragliati dall’esercito spagnolo: non fu la superiorità numerica, né le armi degli spagnoli a battere gli indigeni, ma una pestilenza portata dall’Europa. Per ironia della storia però gli indigeni passarono a loro volta agli europei una malattia infettiva venerea sconosciuta agli europei: la Sifilide che per 300 anni divenne la malattia delle prostitute, del sesso, dei peccatori e i malati venivano marginalizzati e non curati.
- Settembre 1984, Parigi. La star hollywoodiana Rock Hudson è nella capitale francese, è noto per i ruoli di macho in film famosi come “Il Gigante”, tutti pensano sia lì per giare un film e invece è malato di Aids, è omosessuale e vuole tenerlo riservato. Montagner e Gallo proprio in quei giorni hanno scoperto che l’Aids è correlato al virus dell’Hiv. Hudson cade a terra nella stanza di albergo, esausto, decide di rivelare al mondo di avere quella malattia. Lo stigma sociale fu enorme: l’attore de “Il Gigante” era affetto da immunodeficienza gay-correlata.
Le malattie infettive sessualmente trasmissibili sono uguali alle altre, ma quando c’è di mezzo la sessualità subentrano stigma, sospetti, moralismi, silenzi e la pericolosa indifferenza. È per questo che tali malattie continuano a diffondersi: dalle origini dell’epidemia ad oggi, i morti totali per l’Aids sono 40milioni (UNAIDS). Esistono solo 2 vaccini preventivi contro il cancro: quello per il virus dell’Epatite B che previene il carcinoma epatico e per il Papilloma Virus-HPV, il cancro al collo dell’utero.
Il virus HPV è responsabile di circa il 100% dei tumori al collo dell’utero, nonché del 90-50% dei vari tumori delle zone genitali sia nei maschi e nelle femmine e anche dei tumori testa-collo, che sono più rari e soprattutto a prevalenza maschile (ISS). Ogni anno nel mondo muoiono 300mila donne, 1 ogni 2 minuti, a causa di questo tumore (WHO; GAVI). I maschi possono prevenire questo cancro solo con la vaccinazione, mentre le femmine hanno anche lo screening del PAP Test.
- Esistono 2 tipi di vaccino, di cui uno molto efficace detto 9-valente perché copre contro 9 ceppi del virus, quelli più aggressivi. È raccomandato per maschi e femmine tra gli 11 ai 12 anni (prima dell’inizio dell’attività sessuale) sino ai 26 anni, ma studi recenti hanno dimostrato l'efficacia fino ai 45 anni.
- L’OMS e il Piano Nazionale di Prevenzione Vaccinale italiano indicano come obiettivo ottimale una copertura popolazione del 95% della popolazione ma siamo lontanissimi, a livello internazionale ma in particolar modo l’Italia. Se prendiamo i 16enni solo il 70% ha completato il ciclo vaccinale, le donne si vaccinano molto più degli uomini, talvolta il doppio e c’è una estrema variabilità regionale. Corriamo ai ripari, altrimenti nei prossimi anni vedremo le conseguenze.
Siamo passati dall’ecatombe degli Aztechi allo stigma per la sifilide e per l’Aids per capire che dobbiamo superare le resistenze verso le malattie sessualmente trasmissibili e aprirci alla prevenzione e alla vaccinazione contro il papilloma virus. A questo proposito, vi è una frase di Buddha che mi sembra opportuna: “Il cambiamento non è mai doloroso. Solo la resistenza al cambiamento, lo è”.


PILLOLE DI RICERCA
Il futuro degli anticorpi
MIELOMA MULTIPLO
“Immaginate una proiettile rosso…”, perché è questa l’immagine che ebbe in mente il 31 agosto del 1909 l’immunologo tedesco Paul Ehrlich. Fondatore della chemioterapia, teorizzò il concetto di ‘specificità terapeutica’. Un secolo dopo su questa idea verranno sviluppate le immunoterapie contro il cancro, molto importanti anche per le terapie dei tumori del sangue e in particolare del mieloma multiplo.

Ehrlich si era accorto che alcuni colori coloravano in modo specifico alcuni tessuti e cellule e non altri, ed ebbe una grande intuizione. Pensò che quelle tinte potessero curare le cellule malate o distruggere i microbi in modo specifico, senza intaccare il resto dell’organismo: li chiamò “proiettili magici”. Pensate dopo 605 fallimenti con coloranti diversi, ebbe successo: con il ritrovato n. 606, un derivato dell’arsenico color rosso, ottenne una cura per la sifilide.
- Prima di raccontarvi l’innovazione terapeutica contro i tumori del sangue, il mieloma multiplo in particolare, devo accennarvi un’altra storia. Natale 1891, siamo in Germania e i protagonisti sono un bambino e un cavallo. Il bambino sta per morire soffocato da una malattia infettiva molto aggressiva, la difterite. Ma quel Natale era speciale e il bambino riceverà un dono che gli salverà la vita. Il batteriologo tedesco Von Behring aveva appena sviluppato un ‘siero antitossico’ per la difterite. Lo aveva ottenuto esponendo i cavalli alla difterite e aveva estratto dal loro sangue gli anticorpi che purificati potevano essere offerti al bambino contro le tossine del batterio.
Siamo all’origine dell’“immunità passiva”, un concetto rivoluzionario: l’immunità si poteva donare! La sieroterapia diventerà l’immunoterapia, un approccio che è alla base degli anticorpi monoclonali, la possibilità di produrre in laboratorio anticorpi tutti identici da costruire secondo le necessità.
- Il primo anticorpo monoclonale è stato generato nel 1975 da Georges Köhler e César Milstein che 9 anni dopo (1984) vinsero giustamente il Nobel. Dal 1986 a oggi sono stati commercializzati circa una quarantina di anticorpi monoclonali per vari tipi di tumore, tra cui quello per il mieloma multiplo: un tumore che colpisce le plasmacellule all’interno del midollo osseo, proprio quelle deputate alla produzione di anticorpi. Una patologia che crea un indebolimento del sistema immunitario, quindi facili infezioni, e causa problemi ossei o renali.
L'American Cancer Society stima che nel 2022 negli Usa per questa malattia vi saranno circa 34mila nuovi diagnosi e 12mila decessi (entrambi con prevalenza maschile); in Italia le stime del 2020 parlano di 3.000 nuovi casi ogni anno tra gli uomini e 2.700 tra le donne (AIRC). Il Mieloma multiplo è un cancro spesso refrattario (è cioè resistente alle terapie) e recidivante (che tende a ripresentarsi). Per il trattamento esistono diverse classi di farmaci chemioterapici, alcuni dei quali vengono associati al trapianto di cellule staminali che servono per ripristinare le cellule del sangue danneggiate. Ma questi trapianti sono complicati sia perché i pazienti devono avere meno di 70 anni e senza problemi cardiaci, polmonari o epatici.
Ecco che subentrano i nostri cecchini, gli anticorpi monoclonali, in grado sia di uccidere direttamente le cellule tumorali sia di riattivare la risposta immunitaria. Se usati come sola terapia contro il mieloma multiplo recidivante e refrattario permettono di quadruplicare le aspettative di vita dei pazienti; se usati in combinazione con altri farmaci, permettono un aumento del 10% nella riduzione del rischio di progressione o decesso rispetto agli altri trattamenti disponibili.
Siamo passati dalle pallottole magiche di Ehrlich agli anticorpi dei cavalli per la difterite di Von Behring e siamo arrivati a quelli monoclonali prodotti in laboratorio. Vorrei salutarvi con una frase del celebre medico e scrittore Siddhartha Mukherjee che dice: “Tutti i tumori sono simili, ma sono simili in un modo unico.” Ecco, gli anticorpi monoclonali e le immunoterapie sono proprio gli strumenti più potenti che la scienza ci offre per riconoscere questa ‘unicità’ delle patologie tumorali e la conoscenza sinora ha spesso significato vittoria.

PILLOLE DI RICERCA
Consulenza genetica
e immunoterapia
TUMORE AL SENO
Dalle origini della nostra specie, da quando siamo scesi dagli alberi, ci siamo eretti su due gambe e il pollice diventato opponibile ha permesso l’uso di strumenti, da allora sino al 1830, abbiamo vissuto in media solo 35 anni. E’ da 150 anni che abbiamo triplicato l’aspettativa di vita giungendo a oltre gli 80 anni. Questo passaggio repentino ci aiuta a capire l’insorgenza di molte malattie, tra cui il cancro al seno.

- Per tutto l’arco della nostra storia evolutiva, durato migliaia di anni, le donne hanno avuto in media 100 cicli mestruali nell’arco di una vita. Oggi, ne hanno 400. Non era previsto dall’evoluzione che passassimo in pochi decenni da 100 a 400 cicli mestruali e infatti questo significa aver quadruplicato sia il numero di cicli cellulari sia il numero di ormoni estrogeni, che sono proprio due tra le cause principali dell’insorgenza del carcinoma mammario. L’aumentata incidenza del tumore alla mammella è il prezzo che dobbiamo pagare per l’allungamento e il miglioramento delle condizioni di vita.
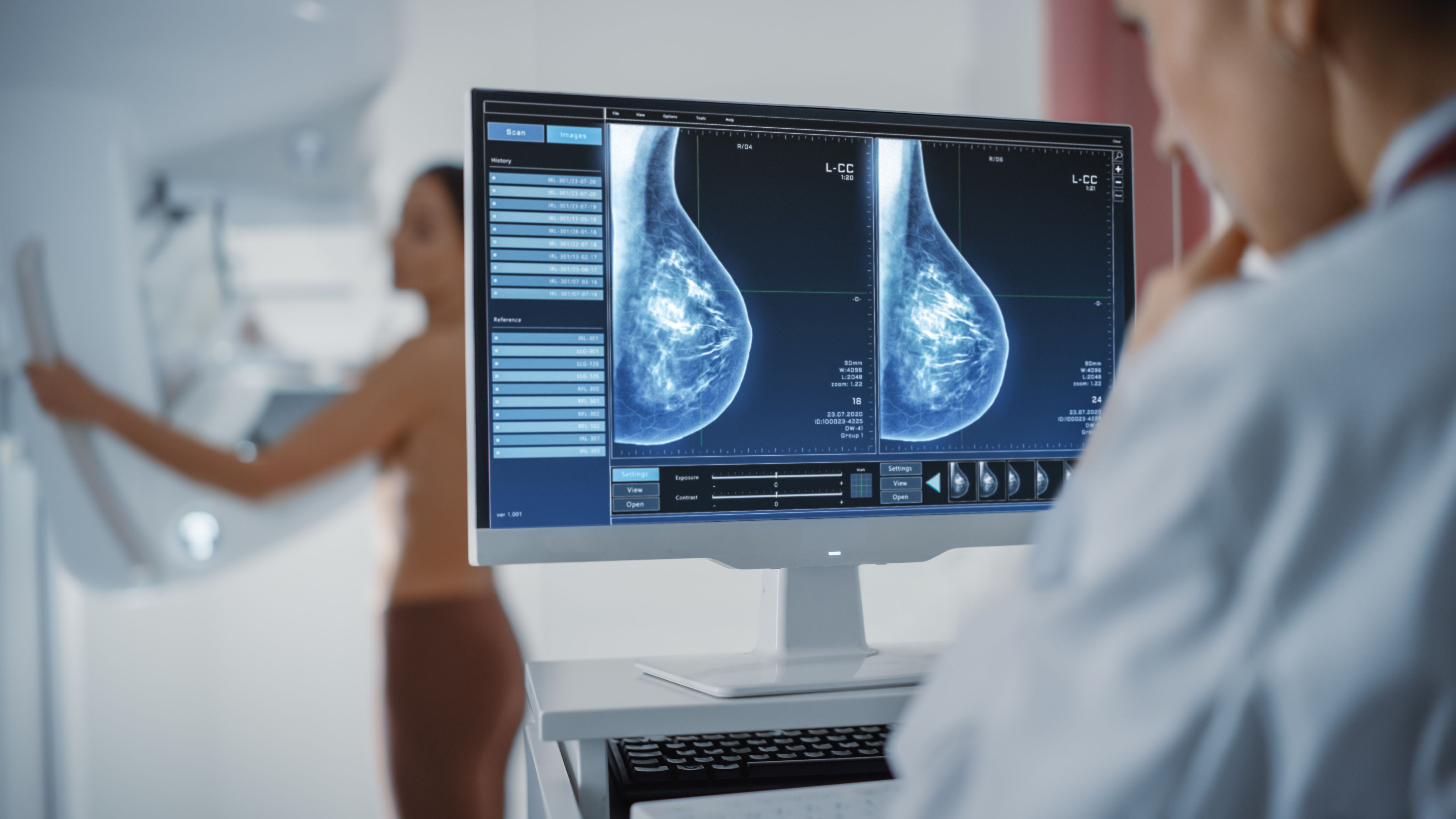
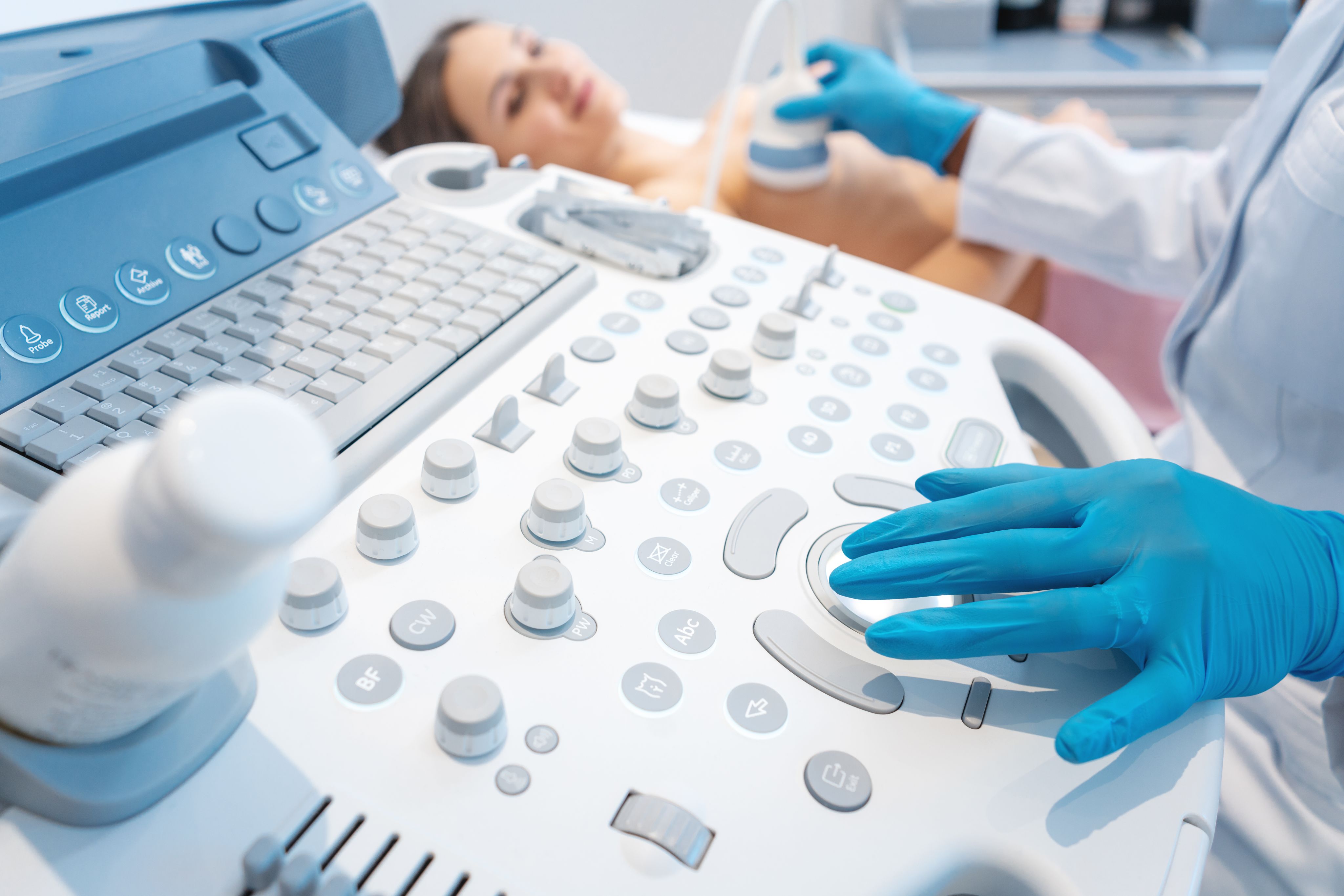
- Quello al seno resta il tumore più frequente nelle donne: il 30% di tutti i tumori femminili, il 14% per cento di tutti i tumori diagnosticati in Italia (AIRC), che vede ogni anno 55 mila nuove diagnosi. L’incidenza è in leggera crescita (nelle donne più giovani) ma la mortalità è in diminuzione.
Come si previene? Per ridurre la possibilità di ammalarsi è bene assumere comportamenti salutari, come: mantenere il peso nella norma; fare attività fisica; seguire una buona dieta con riduzione degli alcolici, con pochi grassi e molti vegetali; allattare al seno. Prediligere l’allattamento al seno riduce del 4% l’insorgenza di questo tipo di tumore. Ma per la prevenzione è importante anche aderire ai programmi nazionali di screening oncologici: mammografia, ecografia mammaria e autopalpazione. Come per tutti i tumori, la prevenzione riduce drasticamente la mortalità. Tra i 50 a ei 75 anni è importante fare uno screening mammografico ogni 2 anni. Se c’è una familiarità con questa malattia (2 parenti di 1° grado con questa malattia) lo screening deve iniziare prima perché aumenta il rischio.
E qui entra in scena una star di Hollywood. Maggio 2013 e compare sul New York Times esce una coraggiosa lettera di Angelina Jolie, allora 38enne e all’apice del successo, che raccontava di essersi sottoposta all’asportazione dei due seni (mastectomia bilaterale) a scopo preventivo. Aveva fatto un test per il gene BRCA1, che era mutato. Una mutazione che predispone a questo tipo di cancro. Angelina Jolie voleva sensibilizzare le donne di tutto il mondo verso questo test genetico ed ebbe successo: solo in Canada nell’anno successivo vi fu un aumento dei controlli del 105%.
Quali sono le terapie e cosa ci riserva il futuro? Accanto alle classiche chemioterapie e radioterapie, si sono sviluppate negli anni terapie molto sofisticate, anche a livello chirurgico. Si va dalla chirurgia conservativa, di cui l’oncologo chirurgo Umberto Veronesi è stato il primo promotore al mondo con l’invenzione della quadrantectomia, sino all’asportazione totale, la mastectomia. La consulenza genetica è quindi oggi fondamentale e le decisioni da prendere sono lasciate al paziente, ascoltate le valutazioni degli esperti. Metà delle regioni italiane rimborsano questo test genetico.
Poi vi sono le terapie farmacologiche come la chemioterapia adiuvante postoperatoria, per eliminare possibili residui di malattia o prevenire le recidive e le terapie ormonali per la riduzione degli ormoni. Per le terapie innovative dobbiamo invece rivolgerci alle immunoterapie che potenziano l’azione del sistema immunitario contro il cancro. L’attenzione va focalizzata sugli anticorpi monoclonali, anticorpi personalizzati per quel tipo di cancro: vengono prodotti in laboratorio, vengono inseriti nel nostro organismo e agiscono come dei cecchini, che sparano con estrema mira solo sul nostro tipo di cancro in modo preciso e specifico. Per il futuro sono in sperimentazione una ventina di vaccini contro il cancro al seno, vaccini sia preventivi che terapeutici.
Per capire il cancro al seno siamo partiti dall’homo sapiens, siamo passati per la genetica attraverso il caso di Angelina Jolie e siamo arrivati all’innovazione delle immunoterapie personalizzate. Vorrei concludere con una frase del celebre oncologo Umberto Veronesi, che riguarda sia i pazienti che la società: “metti la prevenzione sopra tutto” perché, aggiungeva, “credere nella scienza significa credere nel futuro”.
PILLOLE DI RICERCA
Le terapie mirate
TUMORE DEL POLMONE
Quando sentiamo parlare di Charles Darwin siamo abituati a pensare all’evoluzione e alla lotta per la sopravvivenza tra gli organismi. Se però portiamo Darwin dentro di noi, se cioè capiamo che anche tra le cellule di un organismo avviene un principio di mutazione, adattamento, selezione, allora capiremo uno dei principi chiave del cancro, compreso il cancro al polmone.
- Riflessioni su patologie riferibili ai tumori sono molto antiche, le ritroviamo già nel papiro egiziano di Ebers (1500 a.C.), ma riferimenti precisi a formazioni tumorali emergono negli scritti ippocratici del V secolo a.C.: qui appare la parola karkìnos, granchio. Cinque secoli dopo, tra il I e II secolo, gli scritti di Ippocrate si diffondono a Roma, con Celso, che usa la parola cancer, e Galeno che descrive queste malformazioni proprio come un granchio. È sempre stato difficile mettere a fuoco il cancro, specie nell’antichità, dove ci si poteva riferire solo a cancri di superficie.
Vi sono 4 grandi famiglie di spiegazioni per capire l’insorgenza del cancro: 1) quella genetica (predisposizione familiare); 2) quella ambientale (legata all’inquinamento e a fattori stressogeni); 3) quella infettiva (dovuta ad esempio al papilloma virus e al virus dell’epatite B, entrambi prevenibili con i vaccini); 4) e infine quella evolutiva.
- Nel 1914 il biologo tedesco Theodor Boveri ragiona in termini darwiniani quando dice che le cellule con alterazioni genetiche si trasformano in cellule cancerose e che le metastasi che si formano provengono da una sola cellula. Nel 1976 l’oncologo americano Peter Nowel con un famoso articolo chiude il cerchio assimilando la lotta preda-predatore che avviene tra specie diverse con quella che avviene tra cellule tumorali e sistema immunitario.
I dati del 2020 dicono che il tumore del polmone è un big killer: la 2° neoplasia più frequente negli uomini compresi tra i 50-70 anni e dopo i 70 anni diventa la 1° causa di morte. In Italia ogni anno vi sono quasi 41.000 nuove diagnosi (con prevalenza doppia negli uomini), sebbene il tasso di mortalità’ dal 2015 sia diminuito dell’11%. Circa l'85% dei casi è legato al fumo di sigaretta, quindi smettere di fumare è la principale prevenzione. Ma anche lo screening della TAC spirale a basso dosaggio è un salvavita e può ridurre di circa il 20% la mortalità (AIOM).
Il cancro al polmone è classificato in 2 categorie principali: carcinoma polmonare a piccole cellule (15% dei casi) e quello più frequente non a piccole cellule (l'85%). E’ di questo più frequente che quindi parliamo. Le terapie sono la chirurgia (la scelta più comune), la radioterapia sommata, quando è possibile, con trattamento adiuvante post-operatorio (per rimuovere le eventuali cellule tumorali rimaste) e le innovative terapie biologiche a bersaglio molecolare.
- Si fa una analisi molecolare del tumore e si vede se è presente una mutazione per il recettore EGFR, legato a un fattore di crescita per la proliferazione cellulare e allora si somministra un farmaco mirato, una chiave per bloccare quella serratura e impedire la crescita tumorale incontrollata. Ma qui ritorna Darwin perché oggi sappiamo che dopo un po’ il tumore muta e diventa resistente a questi trattamenti. C’è stata una seconda generazione di questi farmaci e il risultato è stato lo stesso: mutazione e resistenza al farmaco. Ma oggi siamo arrivati alla terza generazione: stiamo parlando di farmaci inibitori della tirosin-chinasi che bloccano quella serratura in modo irreversibile, chiudendo a chiave il tumore, che smette di crescere.
Vorrei concludere come ho iniziato, con Darwin, che nell’Origine delle specie ci ricorda che nella storia: “Grande è stato il potere delle continue errate rappresentazioni; ma la storia della scienza dimostra, fortunatamente, che questo potere non dura a lungo". E i successi contro il cancro, aggiungiamo noi, ne sono una prova.

Con il contributo non condizionato di

